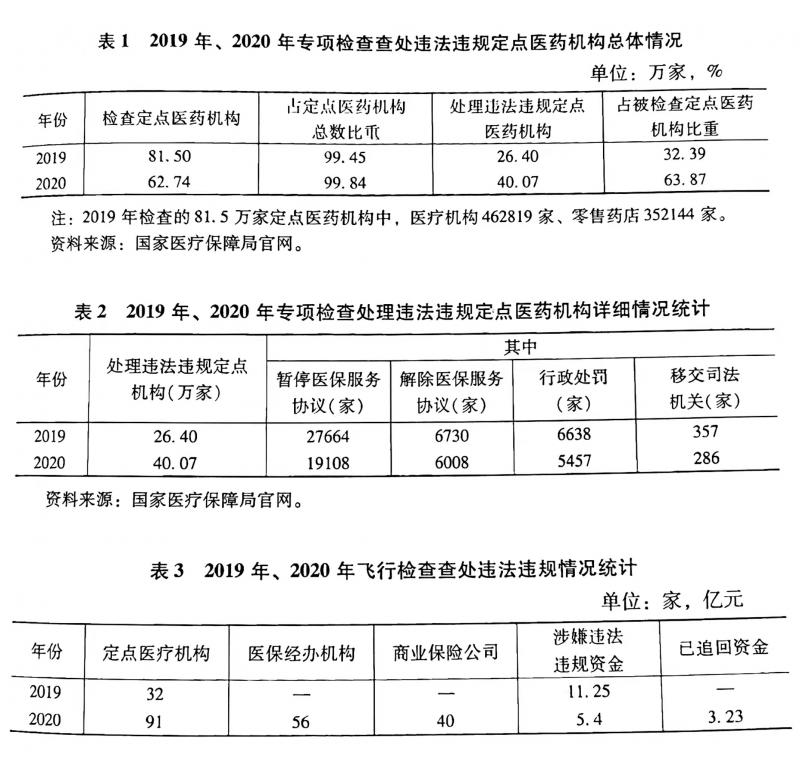
国家医保局成立三年多以来,已累计追回医保基金约506亿元。在打击医保欺诈骗保高压态势下,骗保手法方式更多由显性转向隐性,对医保基金监管提出了新的挑战。
2021年12月23日,《中国医疗保险》杂志社与社会科学文献出版社共同发布了《医保基金监管蓝皮书:中国医疗保障基金监督管理发展报告(2021)》(下称“蓝皮书”),这是我国首部基本医疗保障基金监督管理方面的专题报告。
蓝皮书称,近年来,全国各地在打击欺诈骗保和法制建设等方面取得了很大成效,也积累了丰富的经验,但是在新形势下仍然存在着“发现难,认定难,根治难”等问题,需要持续加强监管,创新监管方式。
骗保从台上转入“地下”
中国社会科学院经济研究所研究员王震在蓝皮书发布会上表示,在欺诈与反欺诈的博弈中,传统的重复收费、串换收费、伪造文书票据等违法违规行为将逐渐减少,更多由显性转向隐性;骗保形式也在经历从个体到团伙,再到医患合谋、联合骗保的演变过程,并呈现出跨地区、电子化特点。
比如,行为人起初持数张医保卡在相对固定医院高频次配药,简单的筛查规则即可发现;后来发展为大量租借医保卡由多人分工协作、分头配药,药品销往外地,故意规避监管。近年来媒体曝光的“沈阳骗保案”“太和骗保案”,均揭露一些不良医院存在假病人、假病情、假票据等“三假”骗保问题,应用传统的病例检查方法单从个体情况很难发现欺诈骗保行为。
中国医疗保险研究会副秘书长郝春彭认为,现在欺诈骗保的行为不断翻新和隐秘,从台上欺诈转入“地下”,过去的“天价医疗费”逐步转变为低成本的“薅羊毛”,通过分解就医,重复挂号,重复收费等等手段,一家医院一年可以轻松获得几百万乃至几千万的收入。
蓝皮书称,总结已查处的骗保案件,涉及定点医疗机构及其工作人员的欺诈骗保行为大致可归为4类14种。诊疗类包括过度诊疗、过度检查、分解处方、超量开药、重复开药、提供不必要的医药服务6种;收费类包括重复收费、超标准收费、分解项目收费3种;支付类包括超范围支付1种;综合类包括分解住院、挂床住院、串换药品(医用耗材、诊疗项目和服务设施)、为转卖药品提供便利4种。
来源:《中国医疗保障基金监督管理发展报告2021》
王震认为,在执法实践中对欺诈骗保行为存在认定难,调查取证往往涉及多个环节、多个对象,并需要形成经多方印证的证据链。鉴于医疗的专业性、复杂性和信息不对称,对欺诈骗保行为的认定会面临更多困难。
此外,打击欺诈骗保还存在根治难。在当前医院补偿机制、收费价格和绩效管理等改革尚未到位的情况下,部分医院及医师在利益驱动下诱导病人就医的行为屡禁不止,甚至还会发生医患合谋的骗保行为。不少贩卖医保药品者为了非法收购药品的巨额利润铤而走险,为骗保购药人提供非法渠道,从而形成了从租借医保卡、配药转卖到药品外销的整个利益链条。
郝春彭认为,当前“互联网+”医药监管存在盲区,现在符合条件的“互联网+医疗服务”可以纳入基本医疗保障范围,但是,“互联网+医药服务”的法规体系尚不健全,医疗保障基金支付和诊疗项目等具体政策尚不明晰,因而存在的法律漏洞和风险都较大。
比如,“互联网+医疗服务”诊疗过程中,对患者的身份认证、提供服务机构的资质和医疗服务范围等,都需要进行严格的监管和审查。对电子病历、电子处方、就医者的信息数据安全及用户隐私保护等也提出更高要求,医保部门实施对“互联网+医药服务”使用医保基金的监管面临更大的挑战。
多部门联手打击骗保
“蚂蚁搬家式”的骗保行为对于对医保基金监管提出了新的挑战。蓝皮书建议,建立以大数据为依托的动态智能监控体系,在现有医保结算数据的基础上,不断丰富大数据维度,拓展应用诚信画像、人脸识别、行为轨迹、区块链进销存、“互联网+”医疗服务等新领域数据,构建大数据全方位、全流程、全环节的智能监控“防火墙”,积极推动大数据技术向医保监管全面赋能,为打击骗保、专项治理提供有力支撑。
第一财经了解到,国家医保局与公安部正在加强大数据手段在医保基金监管中的应用,目前已选择6个城市开展试点工作,探索构建“发现在早、打击在小”的基金监管机制,以实现医保基金监管的“精准打击”。
蓝皮书称,我国虽已实施《医疗保障基金使用监督管理条例》,但基金监管的法治化规范化建设存在短板,迫切需要加快制定《医疗保障法》,并《条例》出台的同时相应出台配套的医疗保障基金监管业务规范或标准指南,保证医疗保障执法的公平公正。
为完善行政执法与刑事司法衔接机制,加强医疗保障行政部门与公安机关的协作配合,依法惩处骗取医保基金犯罪行为,近日,国家医保局、公安部联合印发《关于加强查处骗取医保基金案件行刑衔接工作的通知》,确立了行刑衔接的最高标准,采用了“应移尽移” “应收尽收”这些更加严厉的措辞,并通过“不得以行政处罚代替刑事责任追究”对行政不作为做了明确禁止的规定,坚持高标准、严要求。
下一步,国家医保局将聚焦基层定点医疗机构、医养结合机构内设定点医疗机构、篡改肿瘤患者基因检测结果、血液透析骗取医保基金行为、医保卡违规兑付现金等重点领域,深入开展打击欺诈骗保专项整治工作,加强部门协作和数据共享,切实维护医保基金安全。
来源/第一财经
编辑/樊宏伟